导读 肺癌免疫治疗现状及展望 肿瘤免疫治疗是一种通过重塑肿瘤患者免疫系统以杀灭肿瘤细胞的治疗方法,是继手术、化疗和放疗后的又一综合治疗方法。 作者简介 王丽萍,主任医师,教授,郑州大学第一附属医院肿瘤科副主任,研究生导师。 河南医科大学临床医学专业学士、肿瘤学硕士以及华中科技大学同济医学院医学博士;现任河南省肺癌多学科创新团队负责人、中国医药教育协会肺部肿瘤专业委员会常委、河南省抗癌协会肿瘤心理学专业委员会主任委员、河南省抗癌协会肺癌专业委员会副主任委员。 河南省肿瘤学学科带头人之一,主攻肺癌的早期诊断、个体化治疗及其免疫治疗相关研究。 2006年受国家教育部委派到美国留学,专修肺癌的早期诊断及综合治疗,在国内肺癌的治疗及研究领域有较高的知名度。近年主持多项科技项日,撰写论著9部,在相关期刊上发表专业论文70余篇,其中SCI收录30余篇,获省、厅级科技成果奖5项。 肺癌发病率逐年上升,全世界每年新确诊肺癌患者约160万,其病死率在恶性肿瘤引起的死亡中居首位[1]。肺癌的组织学亚型主要包括非小细胞肺癌( non-small cell lung cancer,NSCLC)和小细胞肺癌(small cell lung cancer,SCLC),分别占肺癌的85%和15%。早期NSCLC患者手术治疗后5a生存率约40%[2]。但约70%患者确诊时已有局部或远处转移。晚期患者给予3代化疗药物(多西他赛、吉西他滨、紫杉醇、长春瑞滨)联合铂类治疗,其中位总生存期约10个月[3],吉非替尼和克唑替尼等分子靶向治疗药物的临床应用能使有表皮生长因子受体(epithelial growthfactor receptor,EGFR)突变的患者获得良好治疗效果,但多数患者在治疗1a内产生耐药[4]。因此,肺癌患者总体预后仍较差。肿瘤免疫治疗是一种通过重塑肿瘤患者免疫系统以杀灭肿瘤细胞的治疗方法,是继手术、化疗和放疗后的又一综合治疗方法 1 早期肺癌首选外科手术,根治性手术仍是目前唯一有可能使肺癌患者获得治愈的治疗方式[6]。中晚期患者多采取综合治疗模式,综合治疗模式主要是指根据患者机体状况、肿瘤细胞学、病理学类型和侵袭范围(临床分期),有计划应用手术、化疗、放疗和生物靶向等治疗手段,以期达到根治或最大程度控制肿瘤、提高治愈率、改善患者生活质量、延长生存期的目的。 现有治疗模式下肺癌患者的总体治愈率<20%,晚期患者5a生存率<5%。因此,探讨新的治疗模式非常重要。免疫治疗作为一种新兴治疗模式,在肿瘤治疗中有较大潜力。近年,肿瘤免疫微环境概念的提出为免疫治疗机制研究提供了新思路。 2 肿瘤微环境是指肿瘤局部浸润的免疫细胞、间质细胞及所分泌的活性介质等与肿瘤细胞共同构成的局部内环境。免疫微环境可通过促进肿瘤血管生成、改变肿瘤生物学特性、筛选适应微环境的肿瘤细胞存活或调节肿瘤干细胞活性等方式直接或间接影响肿瘤的发生、发展[7] 肿瘤微环境由内皮细胞和其前体细胞、周皮细胞、骨髓来源的抑制细胞、肿瘤相关成纤维细胞、肿瘤相关巨噬细胞、T细胞和B细胞、自然杀伤细胞、树突状细胞、嗜酸性粒细胞、嗜碱性粒细胞、肥大细胞组成。 骨髓来源的抑制细胞是一群起源于髓系、处于不同分化阶段的、在肿瘤相关免疫抑制中起重要作用的异质性细胞群,缺少或低表达成熟髓样细胞的分子标志。通过产生血管内皮生长因子、碱性成纤维细胞生长因子和基质金属蛋白酶来抑制免疫反应的多个过程,从而促进肿瘤的浸润、转移[8],通过抑制T细胞效应促进肿瘤免疫逃逸,从而促进肿瘤发展。肿瘤相关成纤维细胞在肿瘤微环境间质中大量存在,并可释放肝细胞生长因子(hepatocyte growth factor,HGF),HGF的释放可通过调控HGF/c-Met通路促进肿瘤的增殖、侵袭。有研究结果[9]表明肿瘤相关成纤维细胞通过释放血管内皮生长因子A、血小板生长因子和成纤维细胞生长因子2等促血管生成因子促进血管生成。肿瘤相关巨噬细胞来源于外周循环血中的单核细胞,在肿瘤细胞来源的某些细胞因子刺激作用下,被招募到肿瘤组织的单核细胞分化和增殖,促进了肿瘤相关巨噬细胞的形成。肿瘤相关巨噬细胞通过直接接触或间接分泌各种因子促进肿瘤细胞增殖、侵袭、新生血管形成等促进肿瘤发生、发展[10]。免疫微环境通过分泌转化生长因子β和白细胞介素(interleukin,IL)诱导调节性T细胞的功能,从而诱发免疫耐受[11-12]肺癌患者肿瘤微环境的CD8+T细胞功能处于抑制状态,协同刺激信号的缺乏使T细胞不能完全活化是其重要原因之一[13]。T细胞的激活不仅需T细胞(抗原)受体(T cellreceptor,TCR)与抗原肽主要组织相容性复合体(major histocompatibility complex,MHC)抗原复合体的相互作用,还需辅助刺激因子的存在。即T细胞表面CD28分子和抗原呈递细胞/肿瘤细胞表面B7分子(CD80或CD86)的相互结合。CD80/CD86表达仅限于特定细胞类型(如抗原呈递细胞),而肿瘤细胞表面一般不表达该类分子,因此,肿瘤细胞可躲避T细胞的攻击。免疫检查点可有效调控机体免疫状态,在共刺激分子缺失条件下,易引发T细胞无应答、耐受及凋亡活化的CD8+T细胞表面表达细胞毒T淋巴细胞相关抗原4( cytotoxic T lymphocyte-associatedantigen-4,CTLA-4)的蛋白受体,能与B7分子紧密结合而抑制T细胞进一步活化[14]。程序性死亡因子1(programmed death-l,PD-1)是T细胞表面另一个受体,能与抗原提呈细胞( antigen presenting cell,APC)/肿瘤细胞表面同源性配体程序性死亡受体Ll(programmed death-ligand 1,PD-L1)结合,从而抑制免疫反应。CTLA-4主要表达在T细胞活化早期,CTLA-4抗体可降低T细胞激活的阈值;PD-1表达在T细胞活化后期,在肿瘤浸润的T细胞( tumorinfiltrating lymphocyte,TIL)中高表达。免疫微环境在肿瘤发生、发展及抗肿瘤治疗疗效中起重要作用。肿瘤免疫微环境是免疫抑制和免疫增强交汇的位置,但免疫抑制占主导地位[15] T细胞活化的第一信号来白其TCR与MHC的特异性结合,即T细胞对抗原识别;第二信号来自协同刺激分子,即APC表达的协同刺激分子与T细胞表面的相应受体或配体相互作用介导的信号。PD-1表达于活化的T细胞表面,其与PD-L1结合抑制T细胞功能。PD-1/PD-L1通路在肿瘤免疫微环境中有重要作用。 3 肺癌的免疫治疗 肿瘤免疫治疗是通过增强患者机体抵抗力和对肿瘤的免疫反应以达到遏制肿瘤的治疗方法。其中以anti-PDl抗体和嵌合抗原受体T细胞(chimericantigen receptors modified T-cell,CAR-T)疗法较常见。目前,美国FDA已批准PD-1可用于恶性黑色素瘤和肺鳞癌的临床治疗。CAR-T在B细胞恶性肿瘤的治疗中获得成功,急性淋巴细胞白血病患者完全缓解率高达90%。提示免疫治疗在恶性肿瘤治疗领域有广阔前景。目前,免疫治疗已广泛应用于肺癌治疗。 3.1 细胞因子 细胞因子因其在宿主抗肿瘤免疫中发挥重要作用而较早应用于NSCLC,如IL-2IL-2和IL-2受体结合为活化的抗原特异性T细胞提供了生长和增殖信号[16]。Rij avec等[17]Ⅱ期临床实验结果表明,应用免疫佐剂,如粒细胞巨噬细胞集落刺激因子和IL-2可增强晚期NSCLC二线化疗方案(吉西他滨十多西他赛)反应效率(58.3%,28.6%),且不增加其毒性。但低剂量IL一2(3000000u/d第3~5天,9~11天和15~17天)联合一线化疗方案顺铂十吉西他滨治疗241例晚期NSCLC的Ⅲ期临床试验结果[18]显示,IL-2联合化疗药物在提高患者反应率和生存期均无明显作用。该治疗方法不良反应多,以胃肠道反应和血液学毒性常见。提示细胞因子在NSCLC治疗中疗效不佳。 3.2 肺癌疫苗 肿瘤疫苗治疗是通过向患者体内输入纯化或基因重组的肿瘤相关抗原来激发患者的特异性抗肿瘤免疫反应。治疗性肺癌瘦苗包括细胞疫苗、肿瘤抗原肽和癌基因产物[19]。 疫苗可诱导T细胞增殖活化,免疫检查点抑制剂能使T细胞功能恢复[20]。在黑色素瘤、结直肠癌和卵巢癌的小鼠模型中,研究应用疫苗诱导的肿瘤抗原特异性T细胞需联合免疫检查点治疗以达到良好治疗效果[21]。而临床试验中联合疫苗和免疫检查点治疗也在前列腺癌和胰腺癌患者中显示出较好的疗效。过继细胞治疗是指向肿瘤患者输入具有抗肿瘤活性的免疫细胞(特异性的和非特异性的),直接杀伤肿瘤或激发机体免疫反应杀伤肿瘤细胞,达到治疗肿瘤的目的[23]。肿瘤抗原非特异性免疫细胞,包括白体淋巴因子激活的杀伤细胞、细胞因子诱导的杀伤细胞[24]及自然杀伤细胞,这类细胞通过从外周血细胞中分离并经淋巴因子或细胞因子诱导刺激获得;肿瘤抗原特异性T细胞,包括TIL、细胞毒性T细胞(cytotoxic T lymphocyte,CTL)以及经基因T程化的T细胞包括T细胞受体转导的T细胞(T cellreceptortransferred T- cell, TCR-T)和CAR-T U[25]。 3.3.1TILs回输治疗 Rosenberg在20世纪80年代报道淋巴因子激活的杀伤细胞/IL-2治疗晚期恶性肿瘤具有疗效[26]。目前肺癌的过继细胞治疗已有若干临床试验评价。TILs于1986年首次从肿瘤组织、引流淋巴结、恶性胸腔积液等分离获得,被处理成单细胞悬液,给予高剂量IL-2处理,使淋巴细胞大量扩增后再回输给患者[27]。肺癌患者输注TILs因其特异性和安全性显示出较大优势。但因手术样本获取困难,且高剂量IL-2刺激导致的不良反应及需较长培养期(5周)等,其应用具有一定局限性。与过继细胞治疗在黑色素瘤取得的成效相比,对肺癌的治疗其临床疗效尚无定论。 3.3.2T细胞T程治疗 基因T程改造过的T细胞治疗是靶向肿瘤抗原的一项治疗方法,其可克服免疫逃避机制,达到清除肿瘤的目的。随着进一步修饰和临床实验验证,T细胞T程治疗有望成为肿瘤免疫治疗的新方法。 WT1是一种肿瘤相关基因,其在多数肺癌细胞中高表达,并与NSCLC的不良预后相关。WT1多肽能诱导特异性CTL反应,体内、体外实验均已取得良好的抗肿瘤作用,提示WT1可作为广谱性肿瘤免疫治疗的理想靶抗原。有学者[28]通过转导HLA-A*2402限制性WT1235-243(CMTWNQMNL)特异性TCR基因至正常T细胞,获得TCR基因修饰的T细胞,通过体外试验验证了TCR转基因T细胞的抗肺癌细胞的反应性和特异性。以上数据证明了TCR-T在肺癌免疫治疗中的可行性。CAR-T可特异性靶向肿瘤细胞表面抗原以MHC非依赖途径杀伤肿瘤细胞,从而避免肿瘤细胞因MHC丢失或下调导致的免疫逃逸,并通过增加共刺激分子信号增强T细胞的肿瘤杀伤性,起抗肿瘤作用CAR-T首先应用于血液恶性肿瘤,因血液肿瘤细胞表面的抗原更易被识别,且血液肿瘤细胞抗原与T细胞作用的障碍更少。CAR-T靶向CD19治疗B细胞淋巴瘤如慢性淋巴细胞白血病、急性淋巴细胞白血病和其他惰性肿瘤显示出良好临床效果。EGFR在包括NSCLC的较多恶性肿瘤中表达升高,是肿瘤治疗效果的预测指标和治疗靶点。Zhou等[30]构建了针对实体瘤EGFR靶点的CAR-T,采用肺癌细胞(A549)注入小鼠尾静脉建立远处转移瘤异种小鼠模型以观察CAR-EGFR T细胞的效应功能,分别在肿瘤细胞注射小鼠后第3、6、9、12、15、18天给予应用CAR-T;结果证明给予CAR-EGFR T细胞治疗后,小鼠转移瘤灶明显缩小,远处转移率明显降低。Feng等[31]项EGFR-CAR-T治疗EGFR阳性复发/难治的NSCLC患者的临床试验结果显示,11例可评估的患者中2例部分缓解,5例2~8个月病情稳定,未出现明显不良反应。 但CAR-T细胞在实体肿瘤治疗上的效果仍有待改进,肿瘤细胞周围免疫抑制的微环境使CAR-T细胞归巢到肿瘤组织部位的能力减弱。克服肿瘤免疫微环境的抑制作用成为提高CAR-T治疗疗效的首要任务。 3.4 免疫检查点抑制剂 CD28传递协同刺激(阳性)信号;CTLA-4和PD-1传递抑制性(阴性)信号(表1)。免疫检查点控制阳性和阴性信号之间的平衡,在调节T细胞活化、机体抵抗外来抗原入侵、防止自身免疫反应的发生中起关键作用[32]。 免疫检查点抑制剂是通过阻断免疫检查点从而产生针对肿瘤的效应性免疫反应,是肺癌的一项有前景的免疫治疗方法。由FDA批准的3种免疫疗法药物中,一种是特异性结合T细胞表面CTLA-4受体的抗体类药物Ipilimumab;另外2种是特异性结合T细胞表面PD-1受体的抗体类药物Pembrolizumab与Nivolumab。以上药物并不直接作用于肿瘤细胞,而是通过作用于T细胞而间接杀伤肿瘤细胞;此外,其并不是针对肿瘤表面的某些特定物质,而是系统性增强了全身抗肿瘤免疫反应3.4.1 抗CTLA-4免疫检查点抑制剂 CTLA-4表达于活化的CD4+和CD8+T细胞上,其与共刺激分子CD28竞争与APC表面的配体B7-1(CD80)或B7-2(CD86)结合,CTLA-4与其配体B7分子结合后产生抑制性信号,抑制T细胞激活,使肿瘤细胞免受T淋巴细胞攻击。因此,阻断CTLA-4这一靶点可刺激免疫细胞大量增殖,从而诱导或增强抗肿瘤免疫反应。目前2种靶向CTLA-4的抗体Ipilimumab和Tremelimumab均已进入Ⅲ期临床试验,广泛用于黑色素瘤、肾癌、前列腺癌、肺癌等。I/Ⅱ期临床研究结果[34]显示2种抗体无论是单药或联合IL-2,gpl00疫苗或化疗均显示安全有效。 在Ipilimumab联合化疗(卡铂/紫杉醇)治疗晚期NSCLC(n=204)的一项Ⅱ期随机临床实验中,患者分别接受紫杉醇(175 mglm2)和卡铂(≤6个周期)联合Ipilimumab或安慰剂(对照)治疗,3周为1个周期;在联合化疗基础上,第1组(早期组)1~4个周期接受Ipilimumab治疗,剩余2个周期接受安慰剂治疗;第2组(延迟组)前2个周期接受安慰剂治疗,3~6个周期接受Ipilimumab治疗;第3组(对照组)仅接受安慰剂治疗;前2组给予Ipilimumab每12周1次维持治疗至进展,结果显示在延迟组免疫相关无进展生 存期(immune-related PFS,irPFS)(5.7个月)长于对照组(4.6个月)(HR=0. 72,P=0.05),早期组irPFS(5.5个月)与对照组比较差异无统计学意义(HR=0. 81,P=0.13);延迟组中位生存期(12.2个月)与对照组(8.3个月)比较差异虽无统计学意义(HR=0. 87,P—0.23),但鳞癌患者仍获得了更长的生存期(HR=0.55,95%CI:0.27~1.12)。 3.4.2 抗PD-1检查点抑制剂 PD-1表达在较多细胞(如活化T细胞、B细胞、自然杀伤细胞)表面。目前,已知PD-1配体包括PD-L1( CD274、B7-Hl)和PD-L2 (CD273、B7-DC)。PD-1与配体PD-L结合使T细胞分泌细胞因子减少、T细胞增殖受抑制和凋亡增加。PD-1在TIL中高表达,超过50%的肿瘤细胞表达PD-L1[36]。因此,肿瘤可诱导T细胞无能,从而使肿瘤发生免疫逃逸。Nivolumab是作用于T细胞、祖B细胞和巨噬细胞表面PD-1的抑制剂,通过抑制肿瘤PD-1表达,使免疫系统攻击肿瘤细胞从而对抗多种肿瘤PD-1抑制剂Nivolumab治疗NSCLC的一项Ⅲ期临床实验[38]比较Nivolumab和多西他赛治疗曾接受过治疗的晚期NSCLC的疗效和安全性,患者分别给予Nivolumab(3 mglkg每2周)或多西他赛(75 mglm2每3周)治疗至出现进展或因不良反应等原因中止,Nivolumab治疗组患者中位生存期(9.2个月)明显长于多西他赛组(6.O个月)(HR=0. 62,P=0.000 4),因Nivolumab治疗组总生存期明显优于多西他赛组,达到预期实验终点,提前终止了该临床实验。 Reck等在2016 ESMO大会上介绍了Ⅲ期KEYNOTE-024研究,该试验证实Pembrolizumab在一线治疗某些特定NSCLC时优于标准化疗,试验共纳入305例初治晚期NSCLC患者,且其肺癌活检显示无EGFR或ALK突变,但PD-L1高表达(≥50%的肿瘤细胞);在该群体中,Pembrolizumab单药治疗效果优于含铂双药化疗,PFS(10.3个月)长于含铂双药化疗(6个月),次要终点生存率(80%)和1 a生存率(70%)高于含铂双药化疗(72%、54%)。化疗组患者在疾病进展后改为Pembrolizumab治疗,死亡风险(40%)明显降低。与化疗相比,免疫治疗的不良反应更低(314级不良反应事件分别为27%和53%),且不良反应事件均较低。该试验首次将免疫治疗一线治疗用于肺癌患者,Pembrolizumab的PFS和生存期更长且治疗相关不良反应事件更低。该项研究可能改变晚期NSCLC患者治疗方案。这也是首次证实一种治疗的irPFS超过目前标准的一线治疗,即含铂双药化疗。表明对无治疗靶点突变的PD-L1高表达的晚期NSCLC患者,单独使用Pembrolizumab可能成为一线治疗的新标准。 ESMO大会上Langer等[40]报道Pembrolizumab联合化疗的研究,这项规模较小的Ⅱ期试验共纳入123例患者,受试者为鳞状NSCLC患者,无EGFR和ALK突变,该试验对比了Pembrolizumab联合卡铂十培美曲塞化疗与单独化疗的临床疗效。结果显示联合组PFS为13个月,单独化疗组为8.9个月,但联合Pembrolizumab组患者治疗毒性增加(3级以上不良反应发生率分别为39%和26%)。3.4.3 抗PD-L1的免疫检查点抑制剂 PD-L1表达在T细胞、B细胞、巨噬细胞、树突状细胞表面,在一些包括NSCLC的实体瘤中表达上调。PD-L1的表达与成纤维细胞、树突状细胞数量增多和炎症浸润有关。有报道[41]称PD-L1的表达与血管侵犯和高级别分化有关。鉴于PD-L1在肺癌中的作用,PD-L1抑制剂的治疗将成为一个新的治疗趋势。MPDI.3280A( MDX-1105)是靶向PD-I.1,阻断PD-L1和其受体PD-1和B7.1.结合的人单克隆抗体。在一项MPDL3280A治疗晚期肺癌患者的工期临床实验[42]中,客观反应率为23%。关于MPDI.3280A的临床实验仍在继续。其中一个是监测MPDL3280A单克隆抗体治疗局部或远处转移PD-L1+NSCLC患者的客观反应率和安全性。还有一项应用MPDL3280A对比多西他赛治疗铂类治疗失败的局部或远处转移NSCLC的反应率和安全性的临床试验。 3.5 免疫检查点联合治疗 尽管抗PD治疗在多项临床实验中取得成效,但是其总的反应率较低,不能使肿瘤获得完全缓解。主要原因是肿瘤微环境的免疫抑制作用,TIL数量缺乏、肿瘤自身的代谢机制和低氧等也参与其中。另外,一些免疫检查点如T细胞免疫球蛋白结构域和黏蛋白结构域3(T cellimmunoglobulin domain and mucln domain-3,TIM-3)的上调也与抗PD治疗的局限性有关[43]。 TIM-3也是目前研究免疫治疗的靶点之一,其是一类T细胞表面抑制性分子,能引起恶性肿瘤与慢性病毒感染过程中T细胞衰竭。TIM-3在使用抗PD-1治疗产生耐药性动物的T细胞中高表达。在独立实验[44]中,当抗TIM-3抗体与抗PD-1药物联用时可抑制抗PD-1治疗产生的耐药性。免疫检查点抑制剂PD-1与CTL—A4组合在临床试验中显示出良好效果。一项Ⅲ期临床试验[45]纳入近1 000例未接受过癌症治疗的晚期黑色素瘤患者,结果显示疾病恶化的中位时间分别为11.5个月(Ipilimumab联合Nivolumab)、6.9个月(Nivolumab)和2.9个月(Ipilimumab),免疫联合治疗的不良反应发生率最高。 免疫疗法与化疗之间存在一定协同作用,化疗联合免疫治疗效果明显。因化疗可促使肿瘤细胞凋亡及肿瘤抗原释放,提高机体免疫应答反应,且能破坏肿瘤的免疫抑制机制,提高机体免疫功能。传统的化疗对黑色素瘤的转移灶疗效小,但接受免疫疗法的进展期患者再给予1~2个周期化疗后可明显好转。免疫制剂的低毒性(至少单药治疗时)使其与化疗联合时更具应用价值。 4 肺癌免疫治疗的机遇与挑战 美国临床肿瘤学会发布的2016年临床肿瘤进展报告中,因癌症免疫治疗的效果突出,被评为2015年癌症研究的首要进展。虽然免疫治疗取得较大的治疗效果,但因脱靶效应、肿瘤微环境、免疫抑制的存在及细胞因子风暴的产生等,使其临床应用具有一定局限性。 5 结 语 免疫治疗在恶性肿瘤的治疗中具有广阔的应用前景。肺癌细胞高频率突变及在其他恶性肿瘤中免疫治疗的有效成果为肺癌免疫治疗的研究提供了有力证据。采取免疫疗法与现有或新的治疗模式结合的治疗方案将是今后肺癌治疗的方向。


曾任美国临床肿瘤学会(ASCO)临床实践指南委员会主席
约翰霍普金斯医学院,医学博士
Lifespan癌症研究所胸部肿瘤科主任
曾在纽约纪念斯隆凯特琳癌症中心任职10年
曾在波士顿的麻省总医院癌症中心任职6年

 400-107-6696
400-107-6696



 海堰
海堰
 11334
11334
 0
0

 10392
10392

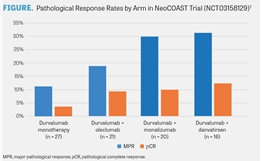
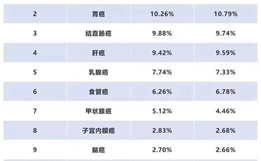
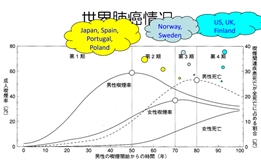





 京公网安备 11010502037180号
京公网安备 11010502037180号
 400-107-6696
400-107-6696


