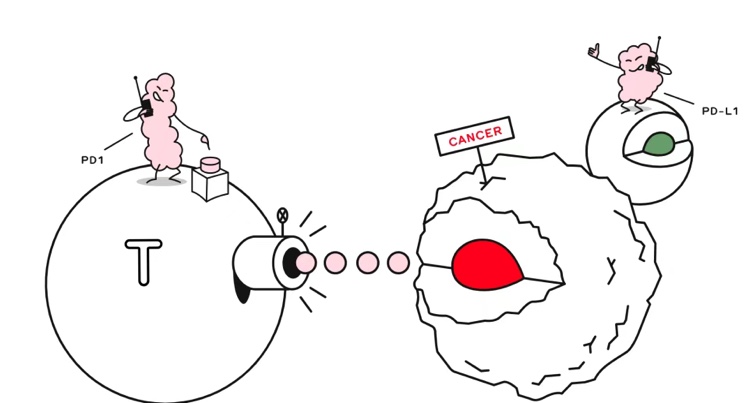
免疫治疗|一文读懂“免疫治疗”!选择治疗方案少走弯路 免疫治疗自20世纪90年代问世以来,在癌症治疗领域取得了突破性进展,美国食品药品监督管理局(FDA)与中国国家药品监督管理局(NMPA)相继于2015年和2018年批准头个免疫检查点抑制剂(ICIs)用于肺癌治疗。免疫治疗在肺癌治疗领域的应用逐步普及,国内也有十余款免疫药物相继获批用于肺癌治疗,大家耳熟能详的就是PD-1/PD-L1单抗。 什么是PD-1和PD-L1 正常情况下,机体免疫监视功能可识别并清除癌变的细胞,但肿瘤细胞有多种方法逃避免疫系统监视,最终导致肿瘤的发生和发展。 T淋巴细胞介导的细胞免疫是抗肿瘤免疫的主要机制。肿瘤细胞除了表达可被免疫系统识别的某些特殊抗原,还可表达多种免疫抑制性配体,如PD-L1(程序性死亡受体-配体1),PD-L1与T细胞表达的抑制性受体程序性死亡分子-1( PD-1)等相结合,使T细胞失去攻击癌细胞的能力。 PD-(L)1抑制剂的抗肿瘤作用原理就是阻止PD-1与PD-L1结合,从而恢复机体对肿瘤细胞的免疫杀伤功能。 由于PD-(L)1抑制剂的抗肿瘤疗效具有广谱性,适应证比较广泛,临床上不少肿瘤患者可以从中获益。然而,并不是所有肺癌患者都适用于免疫治疗,在进行免疫治疗前还需检测影响免疫预后的生物标志物,进行综合评判。 PD-L1表达水平 肿瘤组织PD -L1表达是PD -(L)1抑制剂治疗前选择优势人群标准的生物标志物。PD-L1的表达具有异质性,肿瘤多发转移患者的不同器官、同一器官的不同癌灶、同一肿瘤的不同部位都可能存在PD-L1表达异质性,因此,在一个时间点获取的部分肿瘤组织并不能全面反映患者PD-L1的表达水平,还需要辅助一些其他免疫相关指标。 T淋巴细胞活化的肿瘤微环境 肿瘤浸润淋巴细胞(TIL)指浸润在肿瘤组织中的单个核免疫细胞。由TIL介导的抗肿瘤免疫会驱使肿瘤细胞上调自身和肿瘤微环境中PD-1/PD-L1的表达,抑制免疫反应,这一过程被称为肿瘤的适应性免疫抵抗。 EGFR基因突变的NSCLC患者肿瘤微环境中缺乏CD8+ TIL,相关基因CD8A表达下调,免疫反应被抑制,对PD-1抑制剂治疗反应不如EGFR野生型患者。通过调节TIL的密度或相关基因的表达可能有助于改善患者对PD-1抑制剂的敏感性。 错配修复和微卫星 大量研究证实错配修复缺陷(dMMR)和微卫星高度不稳定(MSI-H)对预测PD-1/PD-L1抑制剂的治疗反应有一定价值。在结直肠癌和NSCLC患者中均发现,伴有MSI-H或高TMB的患者接受PD-1抑制剂治疗后疗效更佳。dMMR/MSI-H在肺癌中的发生率很低,故其对肺癌免疫治疗疗效的预测价值还需进一步验证。 肿瘤突变负荷(TMB) TMB一般指特定肿瘤基因组区域内每兆碱基对(Mb)中体细胞非同义突变的个数。部分临床研究表明,肿瘤组织或血液中TMB水平与免疫治疗疗效存在相关性。 CheckMate 026探索性分析提示高TMB患者可从免疫治疗中获益。KEY NOTE-158研究评估泛实体瘤患者中TMB高(TMB-H)与帕博利珠单抗疗效的关系,TMB-H患者ORR达29%,非TMB-H仅6%。 尽管高TMB可以预测PD-1/PD-L1抑制剂联合CTLA-4抑制剂的疗效,但CTLA-4抑制剂在我国目前尚未获批肺癌适应症,因此,对于1PD-/PD-L1抑制剂联合CTLA-4抑制剂治疗的晚期NSCLC或SCLC患者是否接受TMB检测不做推荐。 尽管未达成广泛共识,在临床实践中,肿瘤医师在实施免疫治疗前,TMB水平被作为重要参考指标之一。对拟实施抗PD-1/PD-L1免疫治疗的NSCLC患者,可选择进行TMB检测。如组织标本不足,利用ctDNA检测bTMB潜在可行。 其他标志物 另外,其他一些生物标志物,如KRAS、STK11、KEAP1等基因以及DNA应答通路(DDR)基因变异对免疫治疗疗效的预测价值目前仍在探索之中。 PD-L1表达水平、TIL、dMMR和MSI-H、TMB等从不同方面影响着PD-1/PD-L1抑制剂对肿瘤的疗效,各因素之间相互关联,联合应用多个疗效预测指标进行综合解读,更有助于筛选出获益人群。 目前,免疫疗法主要有三种: (1)免疫恢复,也称为主动免疫,即调动机体自己的能力进行免疫,如肿瘤疫苗、CAR-T治疗和促进杀伤细胞功能等。 (2)免疫补充,也称为被动免疫,即身体没有办法产生有效的免疫治疗,只能被动免疫,如通过细胞工程、输入修饰后细胞和抗体等进行补充。 (3)免疫调控,即激活或抑制免疫应答,包括阻断负调控因子与细胞、多种细胞因子如IL-2、IL-12、利用micro-RNA调控等。 有敏感基因突变患者不选择免疫治疗 对于基因检测发现有敏感基因突变的患者,首选靶向治疗。敏感基因指EGFR、ALK、ROS1等基因,只要能找到靶向药可用且药物可及,在经济承受范围内,一线都尽量选择靶向治疗。即便是既有基因突变,PDL1高表达的肺癌患者,也是首选靶向药,耐药之后再考虑免疫治疗。 使用前尽量进行免疫治疗相关检测 研究显示MSI-H和微卫星高度不稳定的肿瘤对免疫治疗有很好的反应,肿瘤高突变负荷(TMB)的患者疗效较好,肿瘤细胞PD-L1(TPS≥50%)的表达越高,也可能更有机会出现肿瘤的缩小。所以,免疫治疗前尽可能进行这些指标检测,经济状况较好的话,可以行大Panel检测,里面涵盖免疫治疗相关指标。经济一般者,也可以考虑通过免疫组化检测PD-L1表达。如果体力状况不佳,PD-L1高表达(≥50%)患者可以行免疫单药治疗,NCCN指南推荐的用法。 注意用药的时机 免疫治疗药不是神药,没有起死回生的作用。很多病人已经快到终末期了,家属仍要求用免疫治疗赌一下,这种做法不可取。严格的说,体力状况越好的病人,T细胞数量较高且越强大,免疫药物唤醒的T细胞数量越多,在清除肿瘤细胞中相对更能够发挥作用。所以,符合免疫治疗的晚期肺癌病人尽可能一线选择免疫治疗,而不是等到所有药用遍了,体质很差了,才考虑免疫治疗。 肺癌免疫用药:PD-L1:阿替利珠 度伐利尤 舒格利 恩沃利 PD-1:纳武利尤 帕博利珠 西米普利 卡瑞利珠 信迪利 替雷利珠 特瑞普利 免疫治疗出现副作用 是药三分毒!患者在受益于免疫治疗的同时,也承担着它的不良反应。约40%的肿瘤患者会出现不同程度的免疫相关不良反应。 免疫检查点抑制剂的作用机制在于阻断PD-L1与PD-1的结合,重新激活T细胞,以恢复T细胞的肿瘤杀伤作用。但T细胞一旦被激活,不仅会攻击体内的癌细胞,还会损伤正常的组织细胞。由于免疫系统的失衡,免疫检查点抑制剂的使用会带来很多不良反应,称之为免疫相关不良反应(immune-related adverse events,irAEs)。临床约40%的肿瘤患者使用PD-1免疫检查点抑制剂后会不同程度地出现皮疹、间质性肺炎、肠炎、肝炎、甲状腺炎等各种免疫相关不良反应。 2017年在《JAMA Oncology》上发表的一项研究发现:用PD-1免疫检查点抑制剂后,出现免疫相关不良反应患者的无进展生存期(PFS)和总生存期(OS)都明显好于未出现不良反应的患者。该研究发现出现不良反应患者的总体有效率明显高于未出现者,分别为52.3%和27.9%。这说明免疫治疗患者出现免疫相关不良反应提示有更好的治疗效果。无论从无疾病进展生存期还是总生存期方面,出现免疫相关不良反应的患者明显好于没有出现不良反应的患者。 从PD-1免疫检查点抑制剂的作用机制来说,其在激活T细胞杀伤癌细胞的同时,免疫系统被过度激活,激活的T细胞也可以杀伤某些正常组织细胞,进而引起免疫相关不良反应。也就是说,出现不良反应时,表明免疫系统已经被有效激活,这也从侧面印证了出现不良反应时治疗效果更好的结论。 免疫相关不良反应的识别及处理 在免疫治疗过程中,我们不要过分担心免疫治疗的不良反应,伴随而来的很可能是更好的疗效、更长的生存期。 大约有2/3的患者会出现免疫治疗相关不良反应,常见的免疫相关不良反应包括:皮肤毒性(斑丘疹和瘙痒)、疲乏、免疫性肝炎、免疫性肺炎、免疫性肠炎、免疫性肾炎、甲状腺功能减退。皮肤毒性通常最先出现。 早期识别并正确处理免疫相关不良反应对实现免疫抗肿瘤效应最大化具有重要作用。然而,免疫治疗所产生毒副反应的个体差异较大,因此了解并掌握不良反应的处理原则对抗肿瘤效果至关重要。 免疫治疗相关不良反应分为四级,分别采用不同的治疗方式: 一般来说,对于1级不良反应,仅需对症处理,在密切监视下继续使用免疫治疗。 对于2级不良反应,局部应用糖皮质激素或全身应用糖皮质激素(0.5-1mg/kg/d),可以继续使用免疫治疗; 对于3级不良反应,应暂停免疫治疗,并静脉使用糖皮质激素(强的松1-2mg/kg/d),连续使用三天后,症状缓解,激素剂量减半。如果症状无缓解,可考虑联合使用免疫抑制剂治疗如英夫利昔单抗、麦考酚酸酯以及免疫球蛋白等。当不良反应恢复至1级或1级以下时,可以重新谨慎使用免疫治疗,特别是那些早发型不良反应的患者更应谨慎。重新使用时不建议调整免疫治疗剂量。 对于4级不良反应,应积极静脉使用强的松1-2mg/kg/d联合使用免疫抑制剂治疗如英夫利昔单抗、麦考酚酸酯以及静脉用免疫球蛋白等,若症状缓解,逐渐减量至1mg/kg/d维持,后逐步减量,6周左右减量至停药。除一些已经通过激素替代得到控制的内分泌毒性以外,需要永久停用免疫治疗。


曾任美国临床肿瘤学会(ASCO)临床实践指南委员会主席
约翰霍普金斯医学院,医学博士
Lifespan癌症研究所胸部肿瘤科主任
曾在纽约纪念斯隆凯特琳癌症中心任职10年
曾在波士顿的麻省总医院癌症中心任职6年

 400-107-6696
400-107-6696


 抗癌先锋
抗癌先锋
 2439
2439
 0
0

 2781
2781






 京公网安备 11010502037180号
京公网安备 11010502037180号
 400-107-6696
400-107-6696


